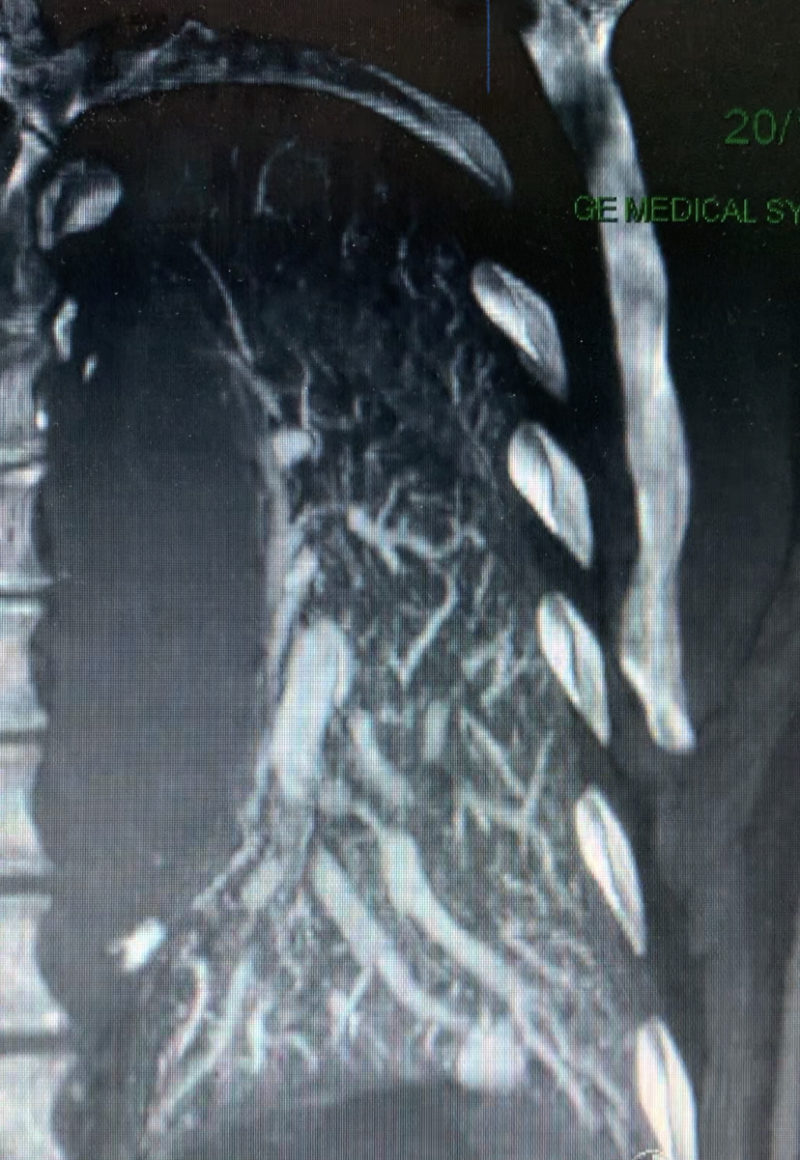
Tout ce qui bulle n’est pas FOP.
Dans l’article précédent, un ASIA et un petit Fop, mais un shunt plus tardif, provenant des veines pulmonaires gauches. Vous êtes très forts, vous avez reconnu le shunt intrapulmonaire. Ce n’est pas la première fois que je vous parle de FOP, de shunt, même que la fois précédente, le FOP a été fermé… et le …